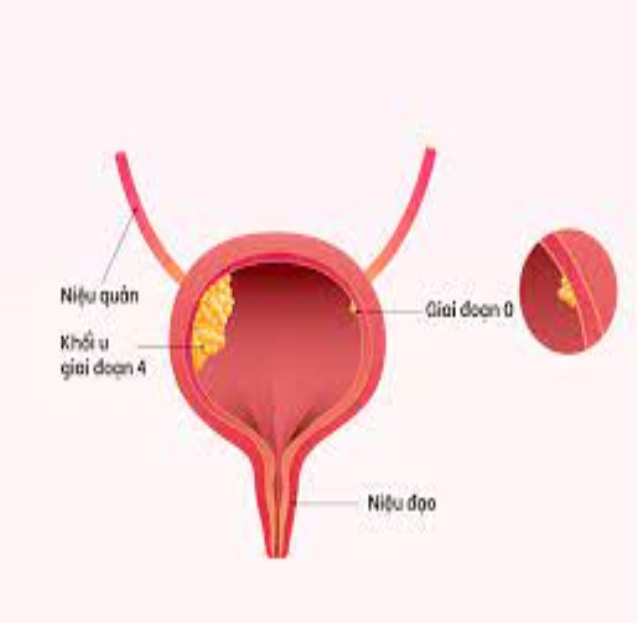
Ung thư biểu mô bàng quang nguyên nhân ra sao hãy cùng thongtinbenh tìm hiểu và giải đáp thắc mắc này trong bài viết của chúng tôi nhé
Các triệu chứng và dấu hiệu của ung thư bàng quang
Hầu hết các bệnh nhân trải qua đái máu mà không rõ nguyên nhân cụ thể (đại thể hoặc vi thể). Trong quá trình đánh giá, một số bệnh nhân có thể được phát hiện có thiếu máu và đái máu. Triệu chứng kích thích khi đi tiểu, như tiểu buốt, tiểu nóng rát và tiểu nhiều lần, cũng là những dấu hiệu phổ biến. Khi ung thư tiến triển, có thể xuất hiện đau ở vùng chậu hông, và trong trường hợp này, một khối u vùng chậu hông có thể sờ thấy.
Những nguyên nhân phổ biến gây ung thư bàng quang
Thực tế, cho đến thời điểm hiện tại, vẫn chưa có câu trả lời cụ thể về nguyên nhân gây ra ung thư bàng quang. Tuy nhiên, các chuyên gia niệu học đề xuất rằng có một số yếu tố có thể góp phần vào sự phát triển của căn bệnh này:
1. Thuốc lá:
Thống kê chỉ ra rằng, hút thuốc lá đóng vai trò là nguyên nhân gây nên nhiều rủi ro ung thư trong cơ thể, bao gồm ung thư bàng quang. Người hút thuốc có khả năng mắc bệnh này cao hơn ít nhất 3 lần so với người không hút thuốc. Đặc biệt, hút thuốc có liên quan đến khoảng một nửa số ca ung thư bàng quang ở cả nam và nữ.
2. Tiếp xúc với hóa chất trong môi trường làm việc:
Các hóa chất công nghiệp được sử dụng trong các lĩnh vực như dệt may, sơn, in ấn, cao su, ví dụ như benzidine và beta-naphthylamine, có mối liên hệ với ung thư bàng quang. Người tiếp xúc với môi trường làm việc có nhiều hóa chất và đồng thời hút thuốc lá có nguy cơ mắc bệnh này rất cao.
3. Sử dụng thuốc điều trị liều cao:
Theo Cơ quan Quản lý Thực phẩm và Dược phẩm Hoa Kỳ (FDA), việc sử dụng các thuốc điều trị như pioglitazone (Actos®) và thuốc chứa axit Aristolochic có liên quan đến tăng nguy cơ mắc các loại ung thư biểu mô, bao gồm cả ung thư bàng quang.
4. Hóa chất trong nước uống:
Asen có trong nước uống được kết nối với nguy cơ mắc ung thư bàng quang. Người sử dụng nước từ giếng hoặc từ hệ thống nước công cộng không đáp ứng tiêu chuẩn về hàm lượng Asen có thể dễ dàng mắc bệnh này.
5. Thiếu nước uống:
Nước giúp loại bỏ các chất độc hại ra khỏi cơ thể qua đường tiểu tiện. Thiếu nước có thể tăng nguy cơ mắc ung thư bàng quang do cơ thể không loại bỏ chất độc hại đủ hiệu quả.
Ngoài các yếu tố có thể điều chỉnh, ung thư bàng quang cũng phụ thuộc vào những yếu tố không thay đổi như chủng tộc, vị trí sống, tuổi tác, giới tính, và các dị tật bẩm sinh.
Biểu hiện của ung thư bàng quang
Tương tự như nhiều loại ung thư khác, ung thư bàng quang khó nhận biết do những dấu hiệu ban đầu thường gần giống với các bệnh thông thường. Tuy nhiên, việc lắng nghe cơ thể và thăm khám chuyên sâu là quan trọng khi xuất hiện những biểu hiện sau:
1. Tiểu ra máu:
– Có thể xuất hiện từng đợt hoặc đại thể suốt bãi tiểu.
2. Triệu chứng khi tiểu:
– Tiểu đau, tiểu rắt, tiểu buốt, tiểu khó, tiểu không tự chủ.
3. Màu nước tiểu:
– Nước tiểu có màu lạ, đặc trưng là sẫm màu.
4. Triệu chứng tổng thể:
– Mệt mỏi, chán ăn, sụt cân.
Ở giai đoạn muộn, khi ung thư lan rộ và xâm lấn các vùng lân cận, bệnh nhân có thể trải qua các triệu chứng như:
1. Đau:
– Đau bên hông lưng.
– Đau vùng xương mu.
– Đau hạ vị.
– Đau xương.
– Đau đầu.
Ung thư bàng quang được phân loại thành 3 loại chính như sau:
1. Ung thư biểu mô tế bào chuyển tiếp:
– Phổ biến nhất, xuất hiện ở các tế bào lót mặt trong bàng quang. Tế bào chuyển tiếp có vai trò khi bàng quang đầy và thu hẹp khi bàng quang đã xả hết nước ra ngoài.
2.Ung thư biểu mô tế bào vảy:
– Hiếm gặp hơn, thường xuất hiện ở những người nhiễm ký sinh trùng và bị viêm bàng quang. Ung thư phát triển từ các tế bào vảy bị viêm nhiễm.
3. Ung thư biểu mô tuyến:
– Loại hiếm gặp hơn, bắt đầu từ các tế bào tạo chất nhầy và chất tiết trong bàng quang.
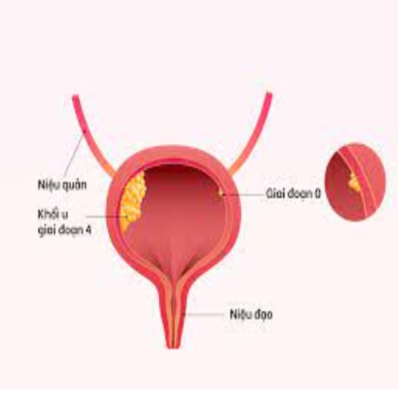
Tiên lượng sống về ung thư bàng quang
Ung thư bàng quang ở giai đoạn không xâm lấn cơ (Ta, Tis, hoặc T1) thường có tỷ lệ tái phát tại chỗ cao, nhưng một số ít bệnh nhân có thể phát triển thành ung thư tiến triển hơn. Các khối u ở giai đoạn nguy cơ thấp và giai đoạn Ta hiếm khi dẫn đến tử vong. Ngược lại, các khối u ở giai đoạn nguy cơ cao và giai đoạn T1 có thể tiến triển thành ung thư bàng quang xâm lấn cơ. Ung thư biểu mô tại chỗ (giai đoạn Tis) có thể phát triển nhanh hơn so với các khối u nhú tương đương và cần phải được coi là khối u mức độ nguy cơ cao.
Đối với bệnh nhân mắc phải ung thư bàng quang xâm lấn cơ, tỷ lệ sống sót 5 năm thường khoảng 50%. Tuy nhiên, hóa trị liệu mới có thể cải thiện kết quả cho bệnh nhân nhạy cảm với hóa chất. Nói chung, tiên lượng của bệnh nhân mắc ung thư bàng quang xâm lấn thường xấu, đặc biệt là trong trường hợp tiến triển hoặc di căn. Tiên lượng cũng không lạc quan đối với bệnh nhân mắc ung thư biểu mô tế bào vảy hoặc ung thư biểu mô tuyến, vì chúng thường có tính thâm nhiễm cao và thường được phát hiện ở giai đoạn tiến triển.
Điều trị ung thư bàng quang
Phương pháp điều trị ung thư bàng quang bao gồm nhiều lựa chọn tùy thuộc vào giai đoạn và tính chất của bệnh. Dưới đây là một số phương pháp điều trị chính:
1. Ung thư bề mặt không xâm lấn cơ:
– Phẫu thuật qua niệu đạo và liệu pháp miễn dịch: Các phương pháp này thường được áp dụng cho ung thư bàng quang không xâm lấn cơ. Phẫu thuật có thể bao gồm cắt bỏ hoặc đốt bằng tia điện qua niệu đạo. Bơm các thuốc hóa trị liệu ngay sau phẫu thuật đã chứng minh giảm đợt tái phát.
2. Ung thư xâm lấn cơ:
– Cắt bỏ bàng quang hoặc xạ trị bằng hóa trị liệu: Trong trường hợp ung thư xâm lấn cơ, có thể yêu cầu phẫu thuật cắt bỏ toàn bộ hoặc một phần của bàng quang. Hóa trị tân bổ trợ trước phẫu thuật (với cisplatin) là một phương pháp thông thường.
3. Phương pháp dẫn lưu nước tiểu:
– Dẫn lưu nước tiểu truyền thống: Việc dẫn lưu nước tiểu qua ống dẫn hồi tràng và gom lại trong túi chứa bên ngoài.
– Tạo hình bàng quang hoặc chuyển dòng nước tiểu qua da: Các phương pháp này thay thế túi chứa bằng các hình thức khác nhau để duy trì kiểm soát tiết niệu.
4. Phác đồ bảo toàn bàng quang kết hợp hóa trị và xạ trị:
– Hợp nhất các phương pháp điều trị: Dành cho những bệnh nhân không phù hợp hoặc từ chối phẫu thuật tích cực hơn. Có thể cung cấp tỷ lệ sống sau 5 năm từ 36-74%.
5. Ung thư di căn và tái phát:
– Hóa trị cho di căn: Sử dụng cisplatin làm nền tảng có hiệu quả, nhưng phối hợp hóa trị liệu mới có thể được áp dụng, đặc biệt là khi cisplatin không thích hợp.
– Liệu pháp miễn dịch: Sử dụng chất ức chế PD-1 và PD-L1, như pembrolizumab và atezolizumab, cho những bệnh nhân không phản ứng với cisplatin hoặc đã tiến triển sau hóa trị liệu.
– Lựa chọn liệu pháp nhắm mục tiêu: Sử dụng erdafitinib cho những bệnh nhân có đột biến FGFR3 hoặc FGFR2 không phản ứng với hóa trị liệu.
Những phương pháp này đòi hỏi theo dõi định kỳ để phát hiện tiến triển hoặc tái phát bệnh.